|
REVISTA 95.2 Revista Relaciones Internacionales Julio-Diciembre de 2022 ISSN: 1018-0583 / e-ISSN: 2215-4582 doi: https://doi.org/10.15359/ri.95-2.3 |
|
|
|
SALUD INTERNACIONAL Y SALUD GLOBAL: RECONFIGURACIONES DE UN CAMPO EN DISPUTA INTERNATIONAL HEALTH AND GLOBAL HEALTH: RECONFIGURATIONS OF A DISPUTED FIELD María Belén Herrero1 ORCID: 0000-0002-6941-0580 Marcela Beatriz Belardo2 ORCID: 0000-0001-9032-3919 |
||
Resumen
La salud internacional es un campo interdisciplinario de conocimiento, investigación y acción que se ocupa de la salud de las poblaciones más allá de sus fronteras nacionales. América Latina se constituyó como pionera desde el siglo XX, otorgándole al campo un dinamismo inusitado. En tal sentido requiere de un proceso de análisis, reflexión e interpretación desde una perspectiva propia de nuestra región, para dejar de considerarlo mera réplica del desarrollo sanitario europeo. Este artículo tiene el doble objetivo de analizar el devenir histórico del campo de la Salud Internacional y, en segundo lugar, reflexionar en torno a los conceptos de Salud Internacional y de Salud Global, en la nueva geopolítica regional y global. A través de un recorrido histórico que inicia en 1851, este análisis da cuenta de las disputas, tensiones y rivalidades de las que ha sido objeto el campo de la salud internacional y algunos de sus principales organismos, entre ellos la Organización Mundial de la Salud que -con la supremacía del neoliberalismo- pasó a estar supeditada a los intereses mercantilistas de nuevos actores extra sanitarios, como el Banco Mundial, la industria farmacéutica y organismos filantrópicos. En este contexto, el pasaje del campo de la Salud Internacional a la denominación de Salud Global representa -mucho más que un simple giro lingüístico- un giro político-ideológico. En América Latina, en cambio, la influencia de trayectorias críticas de pensamiento latinoamericanas ha actuado en el campo de la Salud Internacional desde una perspectiva basada en los derechos humanos y la soberanía sanitaria regional, a través de una cooperación más horizontal y de políticas emancipadoras. El advenimiento de la pandemia ha demostrado que la salud es un asunto internacional incuestionable, demandando políticas coordinadas e integrales. Sin embargo, sobreviene en un mundo fragmentado por disputas e intereses y, en particular en América Latina -con la disolución de UNASUR- llega en un contexto de reformas salvajes de sus sistemas sanitarios y en un momento de marcada debilidad en algunos de sus procesos de integración. Se impone, en consecuencia, la urgencia de discutir la arquitectura de la salud global y regional, su agenda y de repensar la cooperación internacional como política epidemiológica que permita efectivamente abordar las inequidades globales y dar respuesta a las necesidades urgentes y persistentes de nuestros pueblos.
Palabras Claves: Geopolítica; Salud Internacional; Salud Global; Diplomacia Sanitaria; organismos internacionales; Medicina Social Latinoamericana.
Summary
International health is an interdisciplinary field of knowledge, research, and action that deals with the health of populations beyond their national borders. Latin America established itself as a pioneer in international health during the 20th century, inducing an unprecedented dynamic in the field. In this sense, a process of analysis, reflection, and interpretation from a Latin American perspective is required to overcome its image as a mere replica of European health development. This article has the double objective of analyzing the historical development of the field of International Health and, secondly, reflecting on the concepts of International Health and Global Health, in the new regional and global geopolitics. Through a historical journey that begins in 1851, this analysis accounts for the disputes, tensions, and rivalries that have shaped the field of international health and some of its main organizations. Particularly, the World Health Organization -with the supremacy of neoliberalism- has been impacted by mercantilist interests of new non-health actors, such as the World Bank, the pharmaceutical industry, and philanthropic organizations. In this context, the passage/transition from the field of International Health to the denomination of Global Health represents - much more than a simple linguistic shift - a political-ideological shift. In Latin America, on the other hand, the influence of critical Latin American thought has pushed toward an understanding of International Health based on human rights and regional health sovereignty, implemented through more horizontal cooperation and emancipatory policies. The advent of the pandemic has shown that health is an unquestionable international issue, demanding coordinated and comprehensive policies. Instead, it occurs in a world fragmented by disputes and interests and, particularly in Latin America -with the dissolution of UNASUR- it arrives in a context of savage/wild health system reforms and at a time of marked weakness in some of its processes of integration. Consequently, there is an urgent need to discuss the architecture of global and regional health, its agenda, and to rethink international cooperation as an epidemiological policy that effectively addresses global inequities and responds to the urgent and persistent needs of our people.
Keywords: International Health; Health Diplomacy; Geopolitics; Global Health; International organizations; Latin American Social Medicine.
La salud internacional y la salud global estudian cómo las relaciones y las interacciones entre países afectan la salud colectiva de sus pueblos (Herrero y Belardo, 2021). Si bien no existe una definición única de la salud internacional (como así tampoco de salud global), son muchos los autores que han buscado definir los marcos conceptuales de ambos términos, como así también sus implicancias (Herrero y Belardo, 2021).
Algunos estudios definen a la salud internacional como un campo interdisciplinario de conocimiento, investigación y acción que se ocupa de los problemas relacionados a la salud de las poblaciones más allá de sus fronteras nacionales. Mario Rovere (1990), en un intento por complejizar esa definición, entiende a la Salud Internacional como:
un recorte del campo de las relaciones internacionales que, a través del intercambio del conocimiento, información, financiamiento, insumos, tecnologías físicas y de gestión e influencia política, tiende a mejorar las condiciones de salud y de vida de las poblaciones dentro de los límites que los intereses de los países involucrados imponen (Rovere, 1990, p. 5).
Los conceptos de salud internacional y de salud global han ido variando conforme a las etapas históricas y los paradigmas o perspectivas teórico-políticas. Históricamente el término “salud internacional” se ha identificado con el control de las epidemias a través de las fronteras y en los puertos de mar, particularmente en el combate a las enfermedades transmisibles (Godue, 1992). Sin embargo, esta concepción ha ido modificándose. Hoy el término de salud internacional involucra, no solo nuevas temáticas que afectan la salud de las poblaciones, además de las enfermedades infecciosas, sino también la relación entre diversos actores que hacen parte del campo de la salud internacional, junto con los Estados nación. En este devenir la agenda de la salud internacional fue adquiriendo rasgos específicos y se fueron perfilando nuevos contornos; se ha ampliado, complejizado y adquirió una dinámica más acelerada.
En las últimas décadas ha habido un fuerte impulso hacia una mayor internacionalización de la salud y, en ese camino, fue estableciendo una relación mucho más estrecha con la política exterior (Kickbusch, 2004). Entendida en su concepción social más amplia, la salud es hoy un objetivo internacional incuestionable, lo cual, sin lugar a duda, ha quedado demostrado a partir de la pandemia de COVID19.
Las transformaciones sociales, económicas, políticas y culturales repercuten en la salud colectiva de las poblaciones y las inequidades globales, regionales y locales que subyacen a estos modos de producción profundizan las desigualdades sociales e impactan de manera diferencial sobre la salud de los pueblos (Herrero y Belardo, 2021). En un mundo cada vez más interconectado e interrelacionado, los modos de vivir de la sociedad contemporánea repercuten, directa o indirectamente, en la salud de las poblaciones, sobrepasando los límites locales, nacionales e incluso regionales.
Es sabido que la salud no es un concepto estático ni a-histórico, sino más bien producto de un proceso complejo de determinación social (Breilh, 2013). Múltiples condiciones afectan la salud de las poblaciones vinculados a individual como también al nivel macro-estructural de determinación. Es decir, desde las características sociodemográficas, la situación económica, ambiental y social, la estructura de los servicios de salud, y las políticas internacionales, regionales y nacionales. En consecuencia, la salud es un tema multidimensional que exige una acción internacional.
En segundo lugar, como lo demostró la pandemia de COVID19, la enfermedad no solo ha afectado de manera desigual a los países, sino que también varió mucho al interior de estos. Es evidente que los virus no conocen fronteras y, cuando las traspasan, encuentran canales específicos y socialmente estructurados por donde circular, de manera tal que la enfermedad no se distribuye uniformemente, ni afecta de igual manera a toda la población. Lejos de distribuirse democrática o azarosamente, los desiguales patrones de salud-enfermedad obedecen en cambio a situaciones de inequidad social que son determinantes en este proceso, poniendo en evidencia que la salud internacional es producto o expresión, por lo tanto, de un determinado modelo capitalista de producción.
En tercer lugar, la salud internacional es un complejo campo en el que interactúan múltiples actores, con intereses diversos y, muchas veces, contrapuestos, por lo que también es arena de disputas. Este campo involucra una compleja red de sistemas privados y estatales, organismos internacionales, determinantes sociales, sistemas económicos y de producción, mercados, servicios, así como el proceso mismo de salud-enfermedad, con lo cual se configura como una parte integral del terreno de las relaciones internacionales, lo cual demanda, no solo traspasar las fronteras nacionales (Panisset, 1992), sino también dar cuenta del devenir histórico de un campo en permanente transformación.
En América Latina y el Caribe (ALC) la salud internacional tiene una larga historia ligada a la salud como asunto internacional (Birn, 2011). De hecho, en la región ha ido ganando espacio propio, a partir de propiciar la posibilidad de reflexionar y construir nuevos conocimientos para la acción y la generación de políticas, muchas de las cuales marcan una ruptura con la hegemonía del campo más tradicional de la salud internacional.
La salud internacional es un campo de acción, de conocimiento y de investigación, y, como en tantos otros campos, este también requiere de un proceso de análisis, reflexión e interpretación desde una perspectiva propia de nuestra región latinoamericana, para dejar de considerarlo mera réplica del desarrollo sanitario europeo. En este sentido, en el marco de un estudio histórico del colonialismo en nuestras tierras y, posteriormente, de los Estados de la región con distintos grados de dependencia en la época contemporánea, es necesario analizar el campo de la salud internacional en íntima relación con el contexto político, económico y social de cada época, donde se producen los condicionamientos en la producción y circulación de saberes y se definen los contornos de nuestros conocimientos (Sacchetti y Belardo, 2015). De aquí la importancia de analizar, en este desarrollo histórico, cómo se construye la agenda de la salud internacional, quiénes la construyen y para quiénes se construye, así como sus implicancias en América Latina.
El objetivo de este artículo es doble: en primer lugar, analizar el devenir histórico del campo de la Salud Internacional, con un anclaje en América Latina -sin desconocer que no es ajena al sistema internacional del cual forma parte-, pero identificando sus especificidades históricas y regionales; en segundo lugar, reflexionar en torno a los conceptos de Salud Internacional y de Salud Global, considerando además las disputas y tensiones entre ambos, en la nueva geopolítica regional y global.
Luego de esta introducción, el artículo se divide en 3 secciones. En la primera sección se presenta una periodización histórica que tiene la intención de situar el devenir de la salud internacional a lo largo de cinco grandes etapas desde el siglo XIX hasta el presente. Si bien consideramos que los esquemas rigidizan, de todas maneras y a los fines de este artículo, lo consideramos útil para organizar ese recorrido histórico, las ideas dominantes de cada época, las intervenciones en materia de políticas de salud, las relaciones internacionales y la injerencia de los distintos actores en materia sanitaria.
En la segunda sección se propone discutir los conceptos de Salud Internacional y Salud Global, pues, lejos de diferenciarse solo semánticamente, esta distinción es fundamentalmente político-ideológica, producto de los avatares del campo de la salud internacional- y de las relaciones de poder e intereses geopolíticos que marcan su devenir. Aquí se abordan los desafíos que ha debido enfrentar este campo ante la irrupción de la pandemia de COVID19, y se destacan los aportes del pensamiento latinoamericano en este campo para la construcción de una nueva Salud Internacional, cimentada en el derecho a la salud y la soberanía sanitaria de los pueblos. En la tercera y última sección, se presentan las conclusiones del estudio y consideraciones finales.
Para lograr estos objetivos, este estudio aplica una metodología cualitativa. A partir de un marco teórico, articula distintas disciplinas como las relaciones internacionales, la salud colectiva y la epidemiología social. El análisis empírico incluye fuentes secundarias y consiste en una valoración cualitativa de artículos y literatura gris. Los datos secundarios se relevaron de una revisión de la literatura, que fue sistematizada a partir de identificar sus principales núcleos teóricos y acontecimientos históricos, como así también los actores que participan y se movilizan en este campo. Además, considerando el método de rastreo de procesos (Bennett y Checkel, 2014), este análisis cualitativo puede ayudar a identificar las limitaciones actuales para repensar los modelos de cooperación, así como también los márgenes y contornos de la salud internacional y su agenda.
El devenir de la salud como asunto Internacional
Cientos de libros y artículos se publicaron en las últimas dos décadas sobre los cambios en el devenir de la salud internacional y la salud global. Algunos estudios analizaron la salud en tanto asunto internacional a partir de periodizaciones históricas desde diferentes recortes o criterios analíticos. Anne Emmanuel Birn (2009) periodiza el campo a partir de un análisis crítico de los “éxitos” de la salud durante el último siglo y medio, argumentando que la definición e identificación del éxito en salud internacional no es solo una cuestión de retórica o debate académico, sino que muchos factores financiadores y formuladores de políticas usan selectivamente episodios o precedentes históricos, a menudo (mal) percibidos e invocados como “éxitos” del pasado, para impulsar determinadas agendas.
Celia Almeida ha analizado el devenir de la salud internacional y la salud global, y el origen e implicancias de los conceptos de Salud Global y Diplomacia en Salud, a partir de los distintos hechos de la geopolítica internacional y de los actores presentes en cada período (Almeida, 2013; 2020). La autora menciona que estamos frente a una agenda expandida en donde la salud adquirió una relevancia en las relaciones internacionales nunca vista. Además de imponerse fuertemente en la agenda internacional, se diversificaron los actores y se amplió a foros de discusión en donde antes no estaba presente. Por esta razón, Almeida destaca la necesidad de trabajar transversalmente en diferentes ámbitos de la política (Almeida, 2013), entendiendo así que la Salud Global hace referencia al área que discute y analiza las formas en que la globalización impacta en las políticas de salud y la salud de la población y qué políticas son necesarias en este proceso (Almeida, 2007).
En Brown et al. (2006) los autores abordan la definición y el significado de los términos Salud Internacional y Salud Global, a través del estudio de la Organización Mundial de la Salud, en tanto instancia de transición entre una terminología y otra, examinando específicamente los lineamientos políticos de la gestión de cada director/a desde que se fundó dicha organización intergubernamental. Sacchetti y Rovere (2011) identifican “la genealogía de los dispositivos que intervinieron en la construcción de las medidas de salud pública, especialmente de puertos y fronteras, que marcaron las relaciones internacionales en el continente americano”.
A partir de un recorrido histórico por algunos escenarios que fueron afectados por grandes epidemias de fiebre amarilla (Buenos Aires, 1871; Memphis, 1878, La Habana, 1898-1902 y la construcción del Canal de Panamá, 1904-06) van trazando los orígenes de la salud internacional en la región. Por su parte, Randall Packard (2016), en su análisis histórico de la salud internacional/global, se pregunta por qué se llegó a lo que hoy es la salud global, es decir, un negocio multibillonario que, si bien no es nuevo, opera a una escala sin precedentes.
En este análisis donde abarca desde la medicina tropical o colonial, la asistencia para el desarrollo o la asistencia técnica hasta la salud global actual, el autor señala las notables continuidades que hubo en la forma en que las intervenciones de salud han sido concebidas e implementadas durante el siglo pasado, aunque destaca asimismo que también hubo momentos en que esas continuidades se quebraron debido a la irrupción de enfoques de salud alternativos.
La periodización que proponemos en este artículo apunta a comprender el continuum salud internacional y salud global a partir de los intereses políticos, económicos y geopolíticos de los principales actores del campo, sus tensiones y rivalidades, así como el lugar que han ocupado los países centrales y periféricos en cada momento histórico, teniendo presente que las perspectivas y etapas de la salud internacional fueron cambiando a medida que se transformaban los modelos de acumulación del capital y la dinámica mundial.
Las relaciones internacionales además fueron marcando los contornos del campo de la salud ejerciendo influencia en su agenda, según cada período. Entendida en su concepción social más amplia, la salud devino incuestionablemente en un “asunto internacional” cuyas problemáticas solo pueden resolverse, por lo tanto, en el ámbito internacional y a partir de negociaciones diplomáticas (Panisset, 1992).
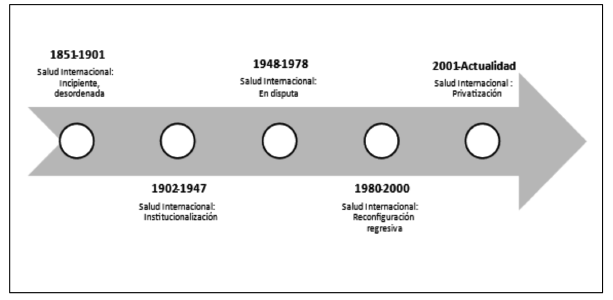
Gráfico 1: Etapas de la salud internacional, 1851 – Actualidad
Fuente: Elaboración propia.
Primera etapa: 1851 – 1901. Una salud internacional incipiente y desordenada.
Con este recorte que hacemos del campo, a los fines del análisis, partimos de la premisa de que los problemas de salud y enfermedad de la población se convierten en una ́preocupación ́ y ́ocupación ́ de los estados nacionales, no solo dentro del ámbito territorial, sino también en relación con los problemas compartidos con otras soberanías nacionales como los brotes epidémicos de enfermedades infecciosas que traspasan las fronteras.
Los cambios sociales ocurridos a partir de la segunda revolución industrial, tanto en Europa como en los países exportadores de materias primas, junto con la acelerada urbanización, impactaron directamente en el abordaje de las enfermedades en las fronteras; fue así como los Estados modernos comenzaron a intervenir en los asuntos de salud mediante políticas de control. Estas cuestiones sanitarias empezaron a formar parte de la agenda de los estados con el objetivo primordial de disminuir la morbi-mortalidad que afectaba a la fuerza laboral y así minimizar la caída de la ganancia. El control estatal de las epidemias se relacionaba, por lo tanto, con medidas de índole económica y geopolítica: antiguas prácticas como las cuarentenas y el aislamiento comenzaron a resultar conflictivas en tiempos de un activo intercambio comercial internacional.
El cólera era la enfermedad que más preocupaba en Europa durante el siglo XIX, y su presencia persistente convenció a los Estados a celebrar la Primera Conferencia Sanitaria Internacional en 1851 en París, a la que asistieron 12 países, representados por un médico y un diplomático. En total se celebraron 14 conferencias sanitarias internacionales, de las cuales 10 se desarrollaron entre 1851-1897 y los 4 restantes entre 1903-1938.
En estas conferencias los países intentaron acordar sobre las medidas sanitarias de colaboración internacional más efectivas para disminuir las consecuencias de la peste bubónica, el cólera y la fiebre amarilla. Los debates a lo largo de ese extenso período se centraron en las cuarentenas en los puertos de mar, la creación de puestos sanitarios de vigilancia, el control de patentes marítimas, y las inspecciones de barcos y mercancías. También se propuso un código de policía sanitaria y se discutió sobre la necesidad de crear, en cada país, una oficina central de información y notificaciones sanitarias (Mateos Jiménez, 2005).
La 5° Conferencia Sanitaria Internacional se celebró en Washington en 1881, la única fuera de Europa, la cual estuvo dedicada a la transmisión de la fiebre amarilla. El invitado especial a esa conferencia fue el Dr. Carlos Finlay, quien fuera desacreditado durante más de 20 años por su hipótesis de su transmisión de una persona a otra a través de un vector: el mosquito. En América Latina, la preocupación fundamental ha sido esta enfermedad, razón por la cual fue -por lo tanto- la que impulsó la salud internacional en nuestra región (Sacchetti y Rovere, 2011).
Esta enfermedad que afectó en mayor o menor medida a casi todos los países del continente americano, estableció las bases de las relaciones entre los Estados en materia sanitaria, por las grandes pérdidas económicas que generaban sus recurrentes epidemias (Sacchetti y Rovere, 2011).
Hasta fines del siglo XIX, los países centrales y periféricos estaban preocupados por las epidemias que amenazaban la expansión capitalista. El nacimiento de la salud internacional estuvo entonces estrechamente ligado a los intereses económicos del capitalismo de la época, y fue por ese motivo que la salud fue ingresando poco a poco en la agenda estatal y en las relaciones internacionales de los países durante estos primeros cincuenta años que aquí caracterizamos como una “etapa incipiente y desordenada” de la salud internacional.
Segunda etapa: 1902 – 1947. La institucionalización de la Salud Internacional
Puesto que las epidemias ocasionaban enormes pérdidas económicas a los grupos económicos, estos también han sido actores fundamentales en la constitución de este campo. No es casual que durante este período se haya desarrollado la “Medicina Tropical” que ponía su foco de atención en las llamadas “enfermedades debilitantes” que afectaban a la población trabajadora del sector agrícola que producían las materias primas en las colonias y cuya consecuencia económica era la caída de la productividad (García, 1994). Se pusieron en práctica activas campañas de erradicación de enfermedades como el paludismo y la anquilostomiasis en las zonas productoras de algodón, café y caucho -bienes primarios que enlazaban las economías regionales al mercado internacional- (Sacchetti y Belardo, 2015). En ese contexto, surgió la Comisión Sanitaria Rockefeller a iniciativa, en 1901, de John Davison Rockefeller, perteneciente a una familia de empresarios petroleros norteamericanos que expandió rápidamente sus negocios a América Latina.
A partir de la figura del filantropismo intervino en el campo de la salud en muchos países del mundo con el objetivo de restaurar la capacidad laboral de los trabajadores agrícolas, de acuerdo con la demanda de la división internacional del trabajo (Franco Agudelo, 1990; García, 1994). La “prueba piloto” contra la anquilostomiasis se estableció en la zona algodonera del sur de Estados Unidos y luego de un rotundo éxito, se trasladó a Puerto Rico -zona cafetalera dominada desde 1898 por Estados Unidos- iniciando una serie de campañas en varios países del continente americano hasta convertirse en 1913 en la célebre Comisión Internacional de Salud. Junto con la Oficina Sanitaria Internacional (posteriormente Organización Panamericana de la Salud), primera organización de salud pública internacional en todo el mundo, nacida en 1902, ambas organizaciones internacionales actuaban en el mismo ámbito territorial.
En América Latina y el Caribe, las organizaciones internacionales de la salud -ya sean de carácter estatal o filantrópico- sirvieron de complemento a la penetración capitalista norteamericana en la región. Para el período de entreguerras las organizaciones que actuaban en el campo de la salud internacional, tanto públicas como privadas conformaban un diverso y complejo panorama: la Cruz Roja (1864), la actual OPS (1902), la Oficina Internacional de Higiene Pública (1907), la Sección de Salud de la Liga de las Naciones (1919) y la Comisión Internacional de Salud de la Fundación Rockefeller (1913), entre las más influyentes (Packard, 2016). Con diversos alcances geográficos, con actividades que se solapaban unas con otras y representando distintos intereses y modos de intervenir en el campo sanitario, tal vez el rasgo común entre estas organizaciones haya sido la disputa, a veces velada y otras veces más evidente, en el juego de la geopolítica mundial (Belardo, 2022).
Tercera etapa: 1948 – 1978. La Salud Internacional en disputa
Hacia el final de la Segunda Guerra Mundial, como corolario del proceso de institucionalización anterior, se crea la Organización Mundial de la Salud (OMS), en tanto agencia especializada en Salud. Intentos previos, como la Oficina Internacional de Higiene Pública y Sección de Salud perteneciente a la Liga de las Naciones, no habían podido consolidar su autoridad a nivel internacional. Ante el temor de una Tercera Guerra Mundial, la salud internacional era vista como un medio para evitarla. Cuando se realizó la Primera Asamblea Mundial de Salud, ya estaba la tensión entre la Unión Soviética y Estados Unidos, sin embargo, ambos coincidieron en participar y competir en los organismos multilaterales por su hegemonía.
En 1948 la salud es reconocida mundialmente como un derecho humano, transformándose en un elemento de atención obligada de todas las sociedades modernas e incorporándose, paulatinamente, a través de distintas declaraciones en las agendas comerciales, de política exterior y de derechos humanos.
Durante el período de la Guerra Fría, el campo de la salud internacional también sufrió las tensiones y rivalidades políticas e ideológicas de los dos bloques más importantes de ese entonces: aquel que representaba al capitalismo y aquel que representaba los intereses de la clase trabajadora detrás de las banderas comunistas. Así, la salud no permaneció ajena a esta disputa, por el contrario, tanto un bloque como el otro desarrollaron una intensa actividad en torno a los problemas de salud y enfermedad que iban desde la construcción de hospitales y clínicas, el acelerado desarrollo de la industria farmacéutica y el combate a las grandes epidemias que afectaba tanto a los países desarrollados (por ejemplo, la poliomielitis) como a los países periféricos (malaria y fiebre amarilla).
Excepto por unos pocos años, entre 1949 a 1953, en los que la URSS y los países comunistas deciden retirarse de la ONU, dos enfoques de salud estuvieron en permanente tensión y caracterizaron esta etapa. Uno es el enfoque liderado por EE. UU., estimulando el profesionalismo y el crecimiento burocrático, realizando campañas globales y técnicamente orientadas al control o eliminación de enfermedades específicas a través de programas de carácter vertical y tecnologías médicas, y funcionando con un enfoque similar al que la Fundación Rockefeller impuso como modelo desde principios de siglo.
El otro enfoque, cuyas raíces podemos ubicarlas en los siglos XVIII y XIX, promovido por la medicina social anglosajona primero y, desde los 60 y 70, por la medicina social latinoamericana, buscaba justamente salir de la óptica biologicista y reduccionista de la salud, e incluir otro tipo de factores (sociales, políticos, culturales) que afectan a la población y a su salud. Este enfoque propone una visión integral de la salud pública y la práctica médica que orienta su lucha contra las verdaderas causas de muchas dolencias, como, por ejemplo, la pobreza.
Ambos enfoques permanecieron a lo largo del tiempo en el seno de la OMS con distintos énfasis, aumentando o disminuyendo, dependiendo de las relaciones de fuerza de los países y de los intereses de los actores internacionales, hasta que finalmente se consolidaron las campañas “verticales” que enfatizaron excesivamente la tecnología y dieron poca importancia a las causas estructurales de las enfermedades y la participación comunitaria. Este tipo de campañas globales sanitarias partían del supuesto que la modernización de las naciones pobres dependía de la transferencia de técnicas médicas desde los países ricos (Brown et al., 2006).
En este período además comienzan a desarrollarse estrategias de Cooperación Sur-Sur, de la mano del Movimiento de Países No Alineados (MPNOAL). Se lleva a cabo la famosa Conferencia de Bandung (1955), cuyo objetivo era promover la articulación entre países en vías de desarrollo, estimulando su propio crecimiento, lo que desemboca en la construcción de una nueva modalidad de cooperación entre estos países.
Las décadas de 1960 y 1970 estuvieron signadas por la emergencia de las naciones africanas descolonizadas, la ampliación de los movimientos socialistas y nacionalistas, y las nuevas teorías del desarrollo con énfasis en el crecimiento económico y social. Este proceso influyó fuertemente en la OMS, cuyo abordaje centrado en las enfermedades empieza a ser fuertemente criticado culminando en la Conferencia realizada en Alma Ata en 1978, en Kazajistán, país por entonces perteneciente a la órbita soviética.
Durante una colaboración entre los Estados Unidos y la URSS desde los años 60 a los 70 para erradicar la viruela, los países del “Tercer Mundo” presionaron por una reorientación: “Salud para todos en el año 2000”, incorporada en la Declaración de Alma-Ata de 1978; este enfoque debía ser alcanzado mediante políticas sociales y de salud pública integradas, reconociendo el contexto económico, político social de los problemas de salud. Ya antes del movimiento por la Atención Primaria de la Salud existía una serie de experiencias exitosas de organizaciones no-gubernamentales y de médicos que, en América Latina, África y Asia actuaban junto a las poblaciones locales; ejemplo de ello son los denominados “médicos de pies descalzos” chinos que estaban transformando las condiciones de salud de la población rural (Brown, Cueto y Fee, 2006).
Esa era la mejor oportunidad de la OMS y del mundo de mejorar de manera equitativa la salud y el bienestar mediante un enfoque basado en la atención primaria, en el derecho a la salud, en la justicia social y en un nuevo orden económico internacional, en el contexto de profundas asimetrías, particularmente entre el Norte y el Sur (Birn y Nervi, 2020).
Pero en la década de 1980, durante una recesión y crisis de la deuda mundial y un giro ideológico neoliberal, la OMS fue intimidada por las administraciones Thatcher del Reino Unido y Reagan de los Estados Unidos. Entre 1986 y 1988, este último recortó unilateralmente sus contribuciones a la ONU y luego retuvo las cuotas de la OMS (Birn y Nervi, 2020). Según algunos autores, estas medidas estaban destinadas, en parte, a tomar represalias con la OMS por su programa de medicamentos esenciales de 1977 y por el Código Internacional de Comercialización de Sucedáneos de la Leche Materna (Birn y Nervi, 2020). Ambas iniciativas planteaban evidentemente un claro conflicto con empresas estadounidenses, tanto con la industria farmacéutica, como con la de productos alimenticios, entre ellos Nestlé.
La “Salud para todos en el año 2000”, la declaración de la OMS dirigida entonces por su tercer director, Halfdan Mahler (1973-1988) fue criticada por ser demasiado amplia e idealista, por lo que, con el clima político cambiante de la década de 1980, la atención médica comenzó a avanzar hacia enfoques más selectivos y rentables. La respuesta a la Conferencia de Alma Ata fue la Conferencia de Bellagio (Italia), influenciada por Estados Unidos y financiada por la Fundación Rockefeller, con el apoyo del Banco Mundial (BM). En esa reunión se lanzó el concepto contrapuesto de “atención primaria selectiva de la salud” (Cueto, 2004).
Es decir, la implementación de intervenciones técnicas, de bajo costo y de pequeña escala, con UNICEF encabezando la iniciativa en los años 80’. Termina por ganar mayor supremacía, por lo tanto, el enfoque liderado por Occidente que será el hegemónico en las próximas décadas.
Cuarta etapa: 1980-2000. Reconfiguración regresiva de la Salud Internacional
El contexto de reducción de gastos del estado y de instauración de políticas de corte neoliberal también se hizo sentir en el campo de la salud internacional. Durante la década de 1980, las agendas restrictivas de reforma de salud se extendieron en América Latina, alimentadas por la ideología neoliberal hegemónica y las críticas al estado de bienestar. De esta forma, el gasto en salud estuvo sujeto a las demandas de ajustes macroeconómicos (Almeida, 2013) y el acceso a los servicios de salud dejó de ser considerado un bien público, lo que implicó un empeoramiento de la situación de salud de la población.
Luego de la caída del Muro de Berlín y del bloque socialista, se inicia una reconfiguración del campo de la salud a nivel mundial. El escenario cambia completamente, y se produce un aumento progresivo y significativo de diversos actores en el campo de la salud, la agenda sanitaria se extiende a nuevos ámbitos de debate y nuevos foros de discusión, al mismo tiempo que se suma un conjunto mayor de problemas de la agenda sanitaria -como los derechos de propiedad intelectual de vacunas y medicamentos-, y se amplía e intensifica la producción y comercialización de medicamentos, de insumos médicos y de biotecnología. Al extenderse a nuevos ámbitos la salud pasó a integrar otras agendas, por ejemplo, del Consejo de Seguridad de las Naciones Unidas y del G-8.
Este período estuvo marcado por la disputa entre la OMS y el Banco Mundial en la conducción del sector salud a nivel internacional (Brown, Cueto y Fee, 2006). Hasta entonces, la OMS ejercía un liderazgo poco cuestionado a nivel mundial en materia de salud internacional, en tanto organismo de la Organización de las Naciones Unidades especializado en salud. Su legitimidad “estaba vinculada a la construcción de un paradigma teórico y conceptual basado en la autoridad científica y profesional, especialmente médica, que guiaba prácticas y estrategias con el objetivo de atender los problemas de salud en todo el mundo” (Almeida, 2013, p. 266).
La disputa por el liderazgo del sector culminó con el predominio del Banco Mundial desde fines de la década de 1980 en adelante, lo que permitió orientar la agenda hacia reformas en salud dirigidas por el banco. Estas reformas del sistema de salud de los años ochenta y noventa, no solo no ayudaron a superar las desigualdades ya existentes en salud, sino que las profundizaron. En los 90´ los préstamos del Banco Mundial para el sector salud sobrepasaron el presupuesto total de la OMS, mientras se debilitaba considerablemente el apoyo para el fortalecimiento de los sistemas de salud (Almeida, 2013).
Hasta 1998 la OMS se mantuvo relativamente al margen de la influencia del sector privado. Los Estados Miembros mantenían el presupuesto público multilateral ordinario por encima del 50% y apuntaban al hecho de que todos los programas normativos estuvieran completamente financiados por dicho presupuesto (Velasquez, 2015). No obstante, la falta de credibilidad de la OMS durante los últimos años de la administración del director general Hiroshi Nakajima (1988 a 1998) y sus problemas financieros, debidos a la negativa de los países desarrollados a incrementar el presupuesto regular de la organización, llevaron a que la administración Brundtlan, quien asumiría como directora del organismo luego de Nkajima, hiciera un llamamiento al sector privado para financiar al organismo. Esto supuso la entrada, y con ello la influencia del capital privado a la OMS.
De esta manera, y en pleno auge mundial del neoliberalismo, la década de 1990 marca el inicio de una nueva y regresiva etapa en la salud internacional. El primer paso será entonces la clara y persistente disminución de las contribuciones (es decir, los aportes económicos) de los países miembros de la OMS para financiar las políticas de salud a nivel mundial, en comparación con los aportes que empiezan a realizar actores extra-sanitarios al interior del organismo; esto a la vez que, como señalamos anteriormente, adquiere mayor protagonismo el Banco Mundial, otorgando préstamos a los países para realizar las reformas sanitarias que exigía el Consenso de Washington.
Así, el prestigio de la OMS rápidamente fue en descenso y, como estrategia de supervivencia, comenzó a emplear los conceptos de “fondos globales” y “asociaciones mundiales”, conforme un conjunto de entes privados (fundaciones filantrópicas y empresas farmacéuticas) comenzaron a incidir económica y políticamente en la definición de las líneas estratégicas de la salud a escala global, como veremos en la próxima sección.
Quinta etapa: 2001 – Actualidad. La Salud Global como signo de época
El siglo XXI marcó el predominio del sector privado en el campo de la salud internacional, y un énfasis aún mayor en el uso de biotecnologías para resolver los problemas de salud. En este período los protagonistas son el Banco Mundial, el Fondo Mundial para la Lucha contra el SIDA, la Tuberculosis y la Malaria, y la Fundación Bill y Melinda Gates, además de la abrumadora presencia de las ONG, todos ellos intentando reemplazar a la OMS y a los ministerios de salud nacionales.
Si bien en el discurso de las organizaciones continuó la necesidad de abordar los determinantes estructurales de la salud, en la práctica estos recibieron poca atención y, menos aún, financiación (Belardo, 2022). En este último sentido, el presupuesto de la OMS dependió cada vez más de contribuciones “extra-presupuestarios” donadas por agencias multilaterales, fundaciones filantrópicas o por algunos países ricos e industrializados, lo cual condicionó fuertemente la agenda de la salud a nivel internacional en función de sus propios intereses económicos y/o geopolíticos. En 1993, debido a una resolución patrocinada por EEUU, se congelaron las contribuciones de los Estados que antes superaban ampliamente a los aportes voluntarios.
Esto fue llevando al organismo a una privatización progresiva y ya, en la actualidad, los recursos voluntarios (tanto públicos como privados) son la principal fuente de ingresos (Velásquez, 2015). Alrededor del 80 por ciento de su financiamiento depende de los fondos de los donantes voluntarios mientras que el resto corresponde a la cuota de los países miembros. Esto es altamente preocupante ya que las donaciones vienen asignadas a fines específicos, o sea, que se invierten en programas particulares (Global Health Watch, 2018) que deciden los propios donantes, marcando de esta manera la política sanitaria mundial. De hecho, como en cada crisis sanitaria, ya sea por el HIV/SIDA, las vacunas o el COVID-19, los países miembros de la OMS optaron por asignar la financiación y el poder de acción fuera de la OMS (Velásquez, 2020). Como señalan Birn y Nervi (2020), desde el 2010 la Iniciativa de Rediseño Global del Foro Económico Mundial (the World Economic Forum’s Global Redesign Initiative) ha buscado convertir a las Naciones Unidas (ONU), incluida la OMS, en un sistema de “gobernanza de múltiples partes interesadas”, mediante el cual el dinero público y la legitimidad de la ONU se canalizan hacia iniciativas privadas con fines de lucro.
El término ´filantrocapitalismo´ se impuso hace algunos años para dar cuenta de la enorme influencia que los actores privados y las asociaciones público-privadas (APP) ejercen en los organismos internacionales y en el campo de la salud pública internacional (Birn, 2014). Este tipo de asociaciones claramente limitan los objetivos proclamados en la Conferencia de Alma Ata, modifican las prioridades de las organizaciones públicas, y recrean programas verticales pero basados en un enfoque más restrictivo aún como son los programas para “enfermedades prioritarias” (Harman, 2012).
Por ejemplo, las APP más grandes e influyentes son el Fondo Mundial para la Lucha contra el SIDA, la Tuberculosis y la Malaria y GAVI (la Alianza de Vacunas), ambas con un fuerte apoyo de la Fundación Bill y Melinda Gates y de los aportes de los gobiernos. Estas “alianzas globales” han eludido y desplazado a la OMS redirigiendo miles de millones de dólares del sector público para la compra y distribución de vacunas favorables a las grandes farmacéuticas, a través de lucrativos contratos con el sector privado (Birn y Nervi, 2020). Las APP eluden las trabas impuestas por la ONU en lo que concierne a la financiación y, paralelizando a la OMS, distribuyen los servicios sanitarios de manera directa a más de 140 países (Ruckert y Labonté, 2014). También sucede que, cuando un donante da dinero a la OMS -por ejemplo, la industria farmacéutica- sus representantes solicitan estar presentes en los comités de expertos de los diferentes programas del organismo (Velázquez, 2015), lo cual da cuenta de graves conflictos de interés.
Este modo de accionar fue más que evidente durante la pandemia de H1N1 en 2009. En aquel entonces, la OMS declaró la alerta máxima internacional siguiendo el consejo de su Comité Permanente de Vacunación, integrado por miembros y consejeros estrechamente vinculados con las industrias farmacéuticas de Glaxo y Roche. Precisamente, eran los fabricantes de los medicamentos Tamiflu y Relenza- ampliamente recomendados para el tratamiento de este tipo de gripe. Varios años después, y luego de que los gobiernos de todo el mundo gastaron millones de dólares para adquirir y almacenar estos medicamentos, se conoció que no generaban ningún beneficio contra esta nueva enfermedad (Velásquez, 2015).
En este período también surge con más fuerza la expresión “salud global” y el término de” salud internacional” empezó a declinar, o incluso a desaparecer (Borowy, 2019). Sin embargo, más allá de las denominaciones, lo importante es identificar quiénes son los entes que impulsan la agenda internacional en salud, qué tipo de agenda promueven, quiénes se benefician, a quiénes perjudica, quiénes financian, qué tipo de acciones financian, cuál es la correlación de fuerzas y qué actores son los hegemónicos y subalternos en el devenir del campo de la salud internacional/global.
La Salud Internacional es un concepto que estuvo siempre asociado a la acción en salud que ejercían los diferentes imperialismos en zonas coloniales. Posteriormente, durante la Guerra Fría, distintas perspectivas de cómo actuar en la salud se plasmaron al interior de los organismos internacionales de salud, como en la OPS/OMS. Pero luego de la caída de la URSS, como venimos señalamos en el artículo, actores extra-sanitarios comenzaron paulatinamente a tener cada vez mayor incidencia y, por ende, a definir las líneas estratégicas de la salud a nivel mundial (Almeida, 2013; Ruckert y Labonté, 2014; Almeida, 2017).
De la mano de la Salud Global se expande el negocio privado en salud al mismo tiempo que países como Estados Unidos y el Reino Unido utilizan a la “Salud Global” como instrumento de su política exterior y, bajo esa misma lógica, financian a los centros académicos de los países desarrollados para implementar programas, especializaciones y cooperación técnica en Salud Global con los países periféricos. Con esto no queremos decir que antes no existía una relación entre salud internacional, intereses comerciales privados e intereses geopolíticos de los diferentes países, pero durante un tiempo esos intereses estuvieron más contenidos o controlados por el contexto de la Guerra Fría. Al no existir más ese contexto, el negocio se expande a un mercado de la salud a escala planetaria.
Así, en el contexto de los procesos de globalización, del ascenso del neoliberalismo como modelo hegemónico a nivel mundial y de un retroceso profundo en todos los derechos que se habían conquistado a lo largo del siglo anterior, se produce el mencionado cambio de denominación de “salud internacional” al de “salud global”, un cambio que -consideramos- representa mucho más que un simple giro lingüístico: es una denominación que marca una época.
Resulta fundamental analizar el concepto hoy hegemónico de Salud Global, sus trayectorias, y las diferencias históricas y señalar sus implicancias en América Latina., una región que tiene una larga trayectoria en salud pública y en configurar precisamente el campo de la salud internacional, pero además tiene sus posteriores desdoblamientos críticos a esa tradición de la salud pública, los cuales son la Medicina Social y la Salud Colectiva.
La salud internacional/salud global en América Latina
En América Latina, en la década de 2000, los gobiernos de izquierda y progresistas ganaron poder en la mayoría de los países e intentaron contrarrestar los efectos de las políticas neoliberales (Riggirozzi, 2015). Los países se vieron obligados entonces a plantear nuevas estrategias para recuperar la región, a la vez que posicionarse en el escenario internacional ante la disminución de los flujos de ayuda al desarrollo. Esto, sumado a un mayor dinamismo de economías emergentes, produce un giro político, con foco en la política social. En el campo de la salud, esto inicia lo que podríamos considerar una nueva etapa de la salud internacional en América Latina, marcada por una renovada direccionalidad sur-sur (Herrero, 2017).
La región también comenzó a emerger como una unidad territorial capaz de intervenir en las luchas por el poder y los recursos simbólicos. La salud pasó a ocupar un lugar más destacado en las agendas de las organizaciones regionales, en un contexto en el que el regionalismo abandona su tendencia más económico-comercial, para orientarse a un regionalismo más “social” (Riggirozzi, 2015). Esto, secundado, por proyectos sociales que giran en torno a los principios de solidaridad y autonomía regional, y brindando la oportunidad de sincronizar las políticas en múltiples escalas, incluidas las políticas de salud (Deciancio, 2016).
El esfuerzo por recuperar el potencial de desarrollo de América del Sur fue una clara manifestación de un cambio histórico, un “cambio de era” (Herrero y Tussie, 2015). Las políticas sociales, particularmente las políticas de salud, se convirtieron en estrategias esenciales para combatir la pobreza y reducir las desigualdades. En este proceso, la salud jugó un papel muy dinámico, en parte por la larga trayectoria del campo en nuestra región, dando lugar a una agenda sanitaria alternativa y un nuevo marco de integración y diplomacia regional en salud (Herrero et al., 2019).
Esto se vio reflejado con la creación de la Unión de Naciones Suramericanas (UNASUR) en 2008 y, particularmente, del Consejo de Salud de UNASUR. Entre los diversos consejos temáticos que tuvo el organismo, el consejo de salud ha sido uno de los más dinámicos; entre los principales ejes de su agenda se encontraban temas relativos a la promoción de la salud y acción sobre los determinantes sociales de la salud, al desarrollo de sistemas de salud universales y al acceso universal a los sistemas de salud.
Ese enfoque se impuso de la mano de actores que provenían de las corrientes de la Medicina Social Latinoamericana y la Salud Colectiva (Herrero et al., 2019). De hecho, es posible observar una confluencia entre los principios y valores de estas trayectorias y las principales bases constituyentes de UNASUR Salud (Herrero et al., 2019). Así, nuevos enfoques en Salud Internacional parecían estar gestándose en la región, a la vez que -en el resto del mundo- el concepto de Salud Global ganaba terreno.
La Salud Internacional se convirtió así en campo privilegiado para la construcción de la soberanía a través de la cooperación, con la existencia de espacios multilaterales continentales y globales de negociación que otros campos no poseen (Teixeira, 2017). La región en este proceso se ha esforzado por obtener una voz en el escenario de la salud a nivel internacional, ganando protagonismo político en instancias globales como la Asamblea Mundial de la Salud.
En esta etapa, la salud internacional en América Latina parece haberse fortalecido en tanto herramienta para un desarrollo autónomo frente a la influencia externa y el enfoque tradicional de las organizaciones o socios donantes. Como resultado, se creó una agenda de salud internacional con características y principios particulares en la región, en torno a un enfoque más horizontal e integral, basado en el derecho a la salud, la soberanía sanitaria y el Buen Vivir de los pueblos.
Sin embargo, esa agenda quedó sin continuidad cuando asumieron los gobiernos conservadores y la pandemia encontró a América Latina en un momento de marcada debilidad en algunos de sus procesos de integración regional (Herrero y Nascimento, 2022). Esto sucedió a pesar de la amplia trayectoria en institucionalización sanitaria a nivel regional, desde la conformación de la Organización Panamericana de la Salud en 1902, hasta la creación de organismos como la Comunidad Andina de Salud, creada en 1971, y el Subgrupo de Trabajo N.º 11 Salud del Mercosur, establecido en 1996.
Fue la experiencia de la UNASUR, en tanto bloque político, la que ha dado un paso fundamental en motorizar la agenda de salud, a la que se sumó la apuesta por desarrollar una diplomacia sanitaria regional con eje en la cooperación sur-sur y la proyección de los intereses regionales en ámbitos multilaterales. Sin embargo, al extinguirse UNASUR, poco antes del inicio de la pandemia de COVID-19, los esfuerzos regionales conjuntos en la región fueron casi inexistentes.
La pandemia de COVID-19 y una oportunidad perdida para redefinir la agenda de salud internacional
La pandemia de COVID-19, una vez más, vuelve a poner en la agenda política la salud como asunto internacional, aunque en el contexto de un largo proceso de avances y retrocesos, de conflictos y disputas por el poder. En este escenario, los organismos internacionales de la salud han estado en la primera plana y, particularmente, la Organización Mundial de la Salud ha estado en el ojo de la tormenta (Belardo y Herrero, 2020).
Esta pandemia nos ha mostrado la necesidad de reflexionar en torno al rol de este organismo. Como vimos no es la primera vez que OMS se encuentra en medio de una disputa geopolítica, como tampoco es la primera vez que se plantea la importancia de avanzar en una reforma del organismo. Como sucede en cada crisis sanitaria, el debate en torno a la situación actual de la OMS vuelve a cobrar visibilidad.
Esto está vinculado, tanto a la estructura de financiamiento y transparencia, como así también a sus funciones. Para ello, es preciso reflexionar sobre los mecanismos a través de los cuáles se construye la agenda global, sobre quiénes toman las decisiones y en base a qué parámetros. Desde hace décadas, la OMS está inmersa en un problema presupuestario que la limita y le resta mucho margen de acción y capacidad de decisión, en detrimento de otros actores, tanto públicos como privados, que ejercen influencia de manera directa e indirecta en la fijación de prioridades y delimitación de acciones e iniciativas.
De hecho, como señala Germán Velásquez, en cada crisis sanitaria, ya sea el SIDA, las vacunas o COVID-19, los países miembros de la OMS optaron por asignar la financiación y el poder de actuar fuera de la OMS (Velásquez, 2020). La OMS dispone de una capacidad limitada para aplicar mecanismos que permitan adoptar las decisiones (ídem). De hecho, el escenario actual ha puesto en evidencia la poca o nula capacidad de injerencia sobre la toma de decisiones del Reglamento Sanitario Internacional (RSI) del 2005, una de las pocas instancias supranacionales en salud y de la que forman parte 196 países del mundo.
La OMS, sin embargo, tiene una autoridad limitada para garantizar el cumplimiento del RSI por parte de los Estados; puede hacer recomendaciones a los países sobre qué hacer para mejorar la salud de sus ciudadanos y qué medidas tomar para prevenir el brote de enfermedades, pero no puede hacer cumplir el reglamento ni tiene la capacidad de obligar o sancionar a sus miembros (Belardo y Herrero, 2020b).
Desde el inicio de COVID-19, cada país ha tomado sus propias decisiones, mostrando las limitaciones de una instancia global de coordinación que pudiera orientar de manera conjunta y coordinada las medidas en materia de salud. Si algo primó desde el inicio de la pandemia, fueron las acciones adoptadas de manera unilateral, por parte de la mayor parte de los gobiernos del mundo, sobre todo de los países más ricos. La distribución inequitativa de las vacunas contra la COVID-19 y el acaparamiento por parte de unos pocos países ha sido una muestra de ello.
Este reparto inequitativo de vacunas a nivel global ha sido el resultado, por un lado, de que solo un grupo selecto de países pudo adquirir y/o producir las primeras dosis disponibles y, por otro, de que no todos los países con capacidad para fabricarlas pudieron hacerlo, debido a los oligopolios farmacéuticos. La consecuencia ha sido la escasez y el acceso desigual a las vacunas, ubicando a los países periféricos en un “apartheid de vacunas”.
De hecho, COVAX, el único mecanismo global que hubo para la adquisición y distribución de vacunas ha mostrado sus limitaciones y debilidades justamente por el desincentivo a la cooperación y el “sálvese quien pueda” que ha primado desde que comenzó la pandemia. Por otra parte, los líderes políticos del G20 (que representan las 20 economías principales del mundo), junto con representantes de la Comisión Europea, países africanos y asiáticos, 12 organizaciones internacionales, entes científicos y fundaciones privadas se reunieron virtualmente en Roma, Italia, en una cumbre de salud, con el objetivo de llegar a consensos para mitigar los efectos de la pandemia de COVID- 19.
Allí se acordó que los países ricos donaran dosis a los países necesitados, a través del mecanismo mundial COVAX, o donando las vacunas sobrantes en acuerdos bilaterales, sobre todo a países de África (Belardo, 2021). De esta manera, la beneficencia guió la política del G20 para que todos los países del mundo accedan a las vacunas. Esta política es similar a la de grandes esfuerzos filántropos, como el propuesto por el magnate estadounidense Bill Gates, cuyo enfoque prevaleció en la cumbre de salud del G20. De hecho, Gates aseguró recientemente que la superación de la pandemia del coronavirus a nivel global dependerá de que los países más ricos compartan los excedentes de sus vacunas con las naciones que tienen menores recursos económicos para adquirirlas (Belardo, 2021).
Otro hecho a resaltar fue la 74° Asamblea Mundial de Salud de la OMS llevada a cabo en el año 2021. Al día siguiente de la clausura de la Asamblea, se publicó una comunicación conjunta entre los cuatro directivos de la OMS, el Banco Mundial, el FMI y la OMC en torno al acceso y la brecha de vacunación entre las naciones más ricas y las más pobres. Se propuso un plan de 50 mil millones de dólares, de los cuales, $22 mil millones provendrían de los gobiernos del G20, como fondos adicionales destinados al ACT-Accelerator para el 2021.
Alrededor de US$ 15 mil millones podrían provenir de gobiernos nacionales, respaldados por bancos multilaterales de desarrollo, incluida la facilidad financiera de US$ 12 mil millones del Banco Mundial para la vacunación. Por su parte, desde el 2021, el FMI está preparando una asignación de derechos especiales de giro (DEG) para impulsar las reservas y la liquidez de sus miembros. Estas iniciativas, además de dar cuenta del rol de los organismos multilaterales y de crédito en el abordaje de la pandemia, fundamentalmente deja a los países periféricos a merced de donaciones, créditos y de financiamiento externo, lo cual engrosa sus deudas y condicionalidades (WTO, 2021).
En plena pandemia, las estrategias geopolíticas no descansan. De esta manera, vemos cómo la salud global se encuentra fuertemente condicionada por los intereses privados, pero también por los países más poderosos, un través de una agenda global donde la mayoría de los países tienen poco margen para decidir.
En el año 2021, el año de la guerra mundial por las vacunas, la salud ocupó un lugar destacado en las agendas de los organismos internacionales y de los foros globales. Lejos de ser la salud publica un derecho global, ha quedado fuertemente condicionada por poderosos intereses económicos y geopolíticos, no solo de los países más ricos sino también de la gran industria farmacéutica y el sector filantrópico.
En un mundo cada vez más interconectado y globalizado -y en especial frente a problemas de salud globales como la Covid-19- las respuestas no pueden ser únicamente individuales, sino que deben construirse de manera colectiva. Esta pandemia coloca en el debate la política que asumen los Estados ante la salud, y los ubica nuevamente en el centro del escenario internacional en la gestión de la crisis.
Se impone, en consecuencia, la urgencia de discutir la arquitectura de la salud global y regional, su agenda y de repensar la cooperación internacional como política epidemiológica que permita efectivamente abordar las inequidades globales y dar respuesta a las necesidades urgentes y persistentes de nuestros pueblos.
A nivel regional, América Latina ha sido una de las áreas más afectadas por la pandemia y, sin embargo, también ha sido una de las regiones que menos dosis de vacunas había recibido inicialmente. Uno de los principales problemas para el acceso a más vacunas es la dependencia latinoamericana de la importación.
Las condiciones estructurales de los sistemas sanitarios juegan hoy un papel central y, en este escenario, las secuelas que han dejado las políticas neoliberales de ajuste al gasto público, implementadas desde la década de 1980, se hacen mucho más visibles (Belardo y Herrero, 2020b). La mercantilización de la salud a nivel global, la fragmentación de los sistemas sanitarios en la mayor parte de los países del mundo, sobre todo en América Latina, y el debilitamiento de los organismos multilaterales, permiten comprender en gran medida el devenir de la pandemia y entender también las respuestas que se han dado
En América Latina, región que continúa siendo la región más desigual del mundo, la pandemia de COVID19 llega en un contexto de reformas salvajes de sus sistemas sanitarios. En este punto es importante tener presente que esta región presenta un mosaico epidemiológico en el que, en cada país, y al interior de estos, prevalecen diferentes tipos de enfermedades (como tuberculosis, o sífilis congénita) que, si bien la Covid-19 ha opacado, persisten, se agravan y requieren de acciones, infraestructura, profesionales e investigadores de salud específicos.
Sumado a ello, la pandemia afectó a América Latina en un momento de marcada debilidad en algunos de sus procesos de integración, visibilizando incluso cierta fragmentación regional. En contextos de crisis sanitaria, la articulación y la concertación regional podría haber brindado una valiosa oportunidad a los países para potenciar sus capacidades, complementar acciones, no duplicar esfuerzos y sumar las lecciones aprendidas. contribuyendo así a respuestas más efectivas para enfrentar la pandemia (Herrero y Nascimento, 2022).
La actuación conjunta conlleva, además, la posibilidad de reducir las asimetrías, que han sido evidentes en esta crisis pandémica y que las limitaciones por el acceso equitativo a las vacunas vienen reflejando con mayor crudeza (Herrero y Nascimento, 2022). Nadie se salvará solo, y para ello la cooperación regional es fundamental, poniendo a la vacuna como bien público regional, y activando mecanismos para el fortalecimiento de los sistemas de salud, como así también de las capacidades productivas nacionales y regionales, y de mecanismos de distribución equitativa de vacunas en nuestra región
Como nunca la salud ha estado presente en las agendas políticas de los más altos niveles de decisión, y de la mayor parte de los países del mundo en el mismo momento. La pandemia de COVID-19 da cuenta de la necesidad de activar todos los mecanismos políticos, económicos, científicos y sociales que mantengan a la salud en la agenda para minimizar lo más posible la morbi-mortalidad y el impacto social y económico de esta pandemia, como así también hacer frente a nuevas enfermedades. Asimismo, también nos obliga a repensar de qué manera es colocada en esta agenda, con qué intereses y principios. En definitiva, se convierte en una oportunidad para visibilizar los cambios estructurales que necesitan hacerse: los sistemas sanitarios, los temas prioritarios en la agenda internacional de la salud y los intereses económicos que predominan por sobre el derecho universal a la salud.
La relación dinámica entre salud y enfermedad genera repercusiones que van más allá de sus límites locales, nacionales e incluso regionales. Si bien el sector salud, visto como una pequeña parte de la totalidad, no determina la política internacional, sí influye sobre esa política, en tanto parte integral de los conflictos internacionales.
Como señalan algunos análisis al respecto, aún no hay un abordaje conceptual claro del concepto de Salud Global, lo que hace que muchas veces se utilice en un sentido general, carente de perspectiva crítica. Lo cierto es que este concepto, muy utilizado por distintas instituciones, ha contribuido a aumentar y movilizar enormemente el capital privado en el campo de la salud internacional, lo cual tiene que ver, por supuesto, con que hay una producción y una mercantilización global en el campo de la salud. Este dato no es menor si tenemos en cuenta que muchos de estos actores que participan del financiamiento directo de los Organismos Internacionales, definen también la agenda.
En este sentido, cuando hablamos de Salud Global no podemos reducir el tema a una cuestión de simultaneidad geográfica, o de problemas y soluciones comunes que trascienden las fronteras físicas y políticas, puesto que esto excluye del debate a la mercantilización de la salud, los lucros privados y el papel del capitalismo de mercado.
Sin embargo, en nuestra región, sobre todo en los últimos años, a partir del ciclo de políticas anti-neoliberales de recuperación de la esfera pública y del Estado como actor central, ha habido una postura crítica al modelo de “Ayuda Oficial al Desarrollo” y el paradigma de cooperación internacional tradicional de corte “Norte-Sur” que se dedicó a imponer agendas geopolíticas de los intereses de los Estados centrales cooperantes. De este modo, se abrieron posibilidades creativas de cómo pensar una nueva salud internacional.
Ante el interrogante de si es posible hablar de una Salud Internacional con perspectiva latinoamericana o Sur-Sur, a partir del análisis de su devenir en la región, lo que sí nos muestra el estudio de su trayectoria es que, a pesar de sus raíces coloniales, ha habido distintos momentos -en particular en las últimas décadas- en lo que ha buscado alejarse de las clásicas matrices de la geopolítica Centro-Norte y sus organizaciones internacionales, adoptando una direccionalidad estratégica e innovadora de la cooperación Sur-Sur, en pos de una soberanía sanitaria para la región. Nuevas agendas y estructuras regionales (como UNASUR) han profundizado las relaciones intra-regionales, procurando -a diferencia de previos proyectos regionales- una nueva cooperación interregional Sur-Sur que ha dado lugar a una agenda innovadora en materia de salud.
De tradición latinoamericana, la salud colectiva y la medicina social eslabonaron la construcción integral del objeto salud, desde una perspectiva y una práctica integral de transformación, no en el sentido de transformar “riesgos” aislados o “factores determinantes”, sino de incidir en los procesos de determinación que implican modos históricos estructurales (Breilh, 2013).
En un mundo que, mientras por un lado se integra, por el otro aumentan las desigualdades sociales y las inequidades, los problemas de salud adoptan cada vez más una dimensión internacional. Así, frente a un proceso de salud-enfermedad cada vez más internacionalizado, es preciso internacionalizar las soluciones (Panisset, 1992).
Almeida C. M., Haines, A.F., Pires de Campos, R. (2007). Salud Global: ¿Un nuevo objeto de estudio en salud colectiva? Revista Palimpsesto, Universidad Nacional de Colombia, 49-68.
Almeida, C. M. (2013). Saúde, política externa e cooperação sul-sul em saúde: elementos para a reflexão sobre o caso do Brasil. In: Fundação Oswaldo Cruz. A saúde no Brasil em 2030 - prospecção estratégica do sistema de saúde brasileiro: Desenvolvimento, Estado e políticas de saúde. Río de Janeiro: FIOCRUZ/IPEA/Ministério da Saúde/Secretaria de Assuntos Estratégicos da Presidência da República.
Almeida, C. M. (2020). Gobernanza global en el sector de la salud: Cambios en el “orden mundial”, la arena internacional y los impactos en la salud. Astrolabio, (24), 80-124. https://revistas.unc.edu.ar/index.php/astrolabio/article/view/25394
Almeida, C.M. (2017). Parcerias público-privadas (PPP) no setor saúde: Processos globais e dinâmicas nacionais. Cad. Saúde Pública, 33 Sup 2, e00197316
Belardo, M. (en prensa, 2022). Los conflictos bélicos y las organizaciones internacionales de salud. Revista Soberanía Sanitaria.
Belardo, M (2021). Las empresas farmacéuticas y su hábil estrategia de convertir cuestiones de derecho en beneficencia. 9 de agosto. Revista Hamartia. https://www.hamartia.com.ar/2021/05/30/cumbre-g20-salud/
Belardo, M., Herrero, M.B. (2020). COVID-19: la OMS en el ojo de la tormenta, Revista Hamartia. http://www.hamartia.com.ar/2020/04/21/oms-tormenta/
Belardo, M., Herrero, M.B. (2020b). COVID-19 y el foco en la Agenda Global, Revista Soberanía Sanitaria. http://revistasoberaniasanitaria.com.ar/covid-19-y-el-foco-en-la-agenda-globalas/
Bennett, A., Checkel, J. (2014). Process tracing: From metaphor to analytic tool. Cambridge University Press.
Birn, A-E. (2009). The stages of international (global) health: histories of success or successes of history? Glob Public Health, 4(1), 50-68. 10.1080/17441690802017797. PMID: 19153930.
Birn, A-E. (2011). Reconceptualización de la salud internacional: Perspectivas alentadoras desde América Latina. Rev Panam Salud Publica, 30(2), https://www.scielosp.org/article/rpsp/2011.v30n2/101-105/
Birn, A-E. (2014). Philanthrocapitalism, past and present: The Rockefeller Foundation, the Gates Foundation, and the setting(s) of the international/global health agenda. Hypothesis, 12 (1). https://saludpublicayotrasdudas.files.wordpress.com/2015/04/birn_philantrocapitalism_2014.pdf
Birn, A.-E, Nervi L (2020). (Re-)Making a People’s WHO. AJPH Journal. https://ajph.aphapublications.org/doi/abs/10.2105/AJPH.2020.305806
Borowy, I. (2019). Global Health. 2019, Routledge Handbook of Transregional Studies, Ed. By Matthias Middell. https://www.academia.edu/38387513/Global_Health
Breilh, J. (2013). La determinación social de la salud como herramienta de transformación hacia una nueva salud pública (salud colectiva). Rev Fac Nac Salud Pública. 31 (Supl 1), 13–27.
Brown, T., Cueto, M., Fee, E. (2006). The transition from ‘international’ to ‘global’ public health and the World Health Organization. Rev. História, Ciências, Saúde Manguinhos, 13 (3). 623-47.
Cueto M. (2004). The origins of primary health care and selective primary health care. American journal of public health, 94(11), 1864–1874. https://doi.org/10.2105/ajph.94.11.1864
Deciancio, M. (2016). International Relations from the South: A Regional Research Agenda for Global IR. International Studies Review, 18(1),106–119.
Franco A., S. (1990). La Rockefeller y las filantropías afines. En: El paludismo en América Latina (pp. 125-227). Franco Agudelo Saul. México: Editorial Universidad de Guadalajara.
Garber, M. (2021). Los dueños de las vacunas. Revista Acción. https://www.accion.coop/los-duenos-de-las-vacunas
García, J. C. (1994). La enfermedad de la pereza. En Pensamiento social en salud en América Latina (pp. 150-171). Interamericana, Mc Graw Hill.
Global Health Watch 5. Septiembre 2018. https://phmovement.org/global-health-watch-5th-edition/
Godue, C. (1992). International Health and Schools of Public Health in the United States. En: International health: a North-South debate. Pan American Health Organization, Pan American Sanitary Bureau, Regional Office of the World Health Organization, 259.
Harman, S. (2012). Global Health Governance. Routledge.
Herrero M.B., TUSSIE D. (2015). UNASUR Health: A quiet revolution in health diplomacy in South America. Glob Soc Policy, 15, 261-77.
Herrero M. B. (2017). Moving towards a South-South International Health: Debts and challenges in the regional health agenda. Revista Ciencia e Saude Coletiva, 22, n.7: 2169-2174.
Herrero, M. B., Loza, J., Belardo, M. (2019). Collective health and regional integration in Latin America: An opportunity for building a new international health agenda. Rev. Global Public Health, https://doi.org/10.1080/17441692.2019.1572207
Herrero, M. B., Belardo, M. (2021). Diplomacia sanitaria y geopolítica: La guerra mundial por las vacunas. Revista Debate Público. http://trabajosocial.sociales.uba.ar/debate-publico-julio-de-2021/
Herrero, M. B., Nascimento, B. (2022). COVID- 19 in Latin America and the Caribbean: The visible face of a health regional cooperation in crisis. Revista Brasileira de Política Internacional 65(1). https://doi.org/10.1590/0034-7329202200103
Kickbusch, I. (2004, 19-22 April). The End of Public Health As We Know It: Constructing global Health in the 21st Century. En Sustaining Public Health in a Changing World: Vision to Action World Federation of Public Health Association 10th International Congress on Public Health. The Brighton Centre, Brighton, UK, 1–19. http://scholar.google.com/scholar?hl=en&btnG=Search&q=intitle:Sustaining+Public+Health+in+a+Changing+World:+Vision+to+Action#0
Mateos J., J. (2005). Actas de las Conferencias Sanitarias Internacionales (1851-1938). Rev Esp Salud Pública, 79(3), 339-349.
Panisset, U. (1992). Reflexiones acerca de la salud como asunto internacional. En Salud Publica Internacional, un debate Norte-Sur. Washington DC: Organización Panamericana de la Salud; 262.
Packard, R.M. (2016). A History of Global Health: Interventions into the Lives of Other Peoples. Baltimore: Johns Hopkins University Press.
Riggirozzi P. (2015). Regionalism, activism, and rights: New opportunities for health diplomacy in South America. Rev Int Stud, 41, 407-28.
Rovere, M. (1990). Aportes para la discusión sobre el campo de salud internacional. OPS/OMS, mimeo, 5.
Rovere, M. (2011). Organismos internacionales de salud y la Argentina. Voces en el Fénix, 2 (7), 21-24.
Ruckert, A., Labonté, R. (2014). Public–private partnerships (ppps) in global health: the good, the bad and the ugly, Third World Quarterly, 35(9), 1598-1614. 10.1080/01436597.2014.970870
Sacchetti, L., Belardo, M. (2015). Historia de la salud Argentina y Latinoamericana: Una experiencia innovadora en la Carrera de Medicina. Rev. Interface - Comunicacao, Saúde, educacao, 19 (55), 1243-1252. https://doi.org/10.1590/1807-57622014.1233
Sacchetti, L., Rovere, M. (2011). La salud pública en las relaciones internacionales. Cañones, mercancías y mosquitos. Editorial El Ágora.
Teixeira, M.F. (2017). O Conselho de Saúde da Unasul e os oberaní para a construção de oberanía sanitária [Tesis doctoral]. Fundação Oswaldo Cruz, Brasil.
Velasquez, G. (2015). ¿Sobrevivirá la OMS a la epidemia de Ébola? Le Monde Diplomatique.
Velasquez, G. (2020). Las reformas de la Organización Mundial de la Salud em la época de COVID-19, South Centre https://www.southcentre.int/wp-content/uploads/2020/11/RP-121_ES.pdf
WTO. (2021). El FMI, el Banco Mundial, la OMS y la OMC ponen en funcionamiento un sitio web conjunto de información sobre las vacunas. https://www.wto.org/spanish/news_s/news21_s/igo_28jul21_s.htm
1 FLACSO Argentina. Área de Relaciones Internacionales. Investigadora Principal. Doctora en Ciencias Sociales (UBA). Correo electrónico: bherrero@flacso.org.ar
2 UNPAZ. IESCODE. Investigadora. Doctora en Ciencias Sociales (UBA).
Correo electrónico: marcelabelardo@yahoo.com.ar
Fecha de recepción: 10 de agosto del 2022 • Fecha de aceptación: 27 de octubre del 2022 • Fecha de publicación: 25 de noviembre del 2022
Revista de Relaciones Internacionales por Universidad Nacional de Costa Rica está bajo una Licencia Creative Commons Atribución-NoComercial-SinDerivar 4.0 Internacional.
Equipo Editorial
Universidad Nacional, Costa Rica. Campus Omar Dengo
Apartado postal 86-3000. Heredia, Costa Rica